Меланома – це злоякісна пухлина, що виникає з меланоцитів – клітин, які містять темний пігмент меланін (наприклад, у шкірі, слизових оболонках, очах або центральній нервовій системі). У 9 із 10 випадків новоутворення виникає саме на шкірних покривах. Найчастіше меланома з’являється на відкритих ділянках тіла, які піддаються впливу ультрафіолетових променів. Це одна з найбільш агресивних злоякісних пухлин із усіх, що виникають у людини. Вона характеризується швидким темпом росту, агресивністю та високим потенціалом до метастазування та інвазивного поширення. З огляду на все це, захворювання вимагає негайного та кваліфікованого лікування.
Незважаючи на те, що меланома зазвичай вважається хворобою дорослих, близько 1% випадків даного захворювання припадає на дітей віком до 15 років.
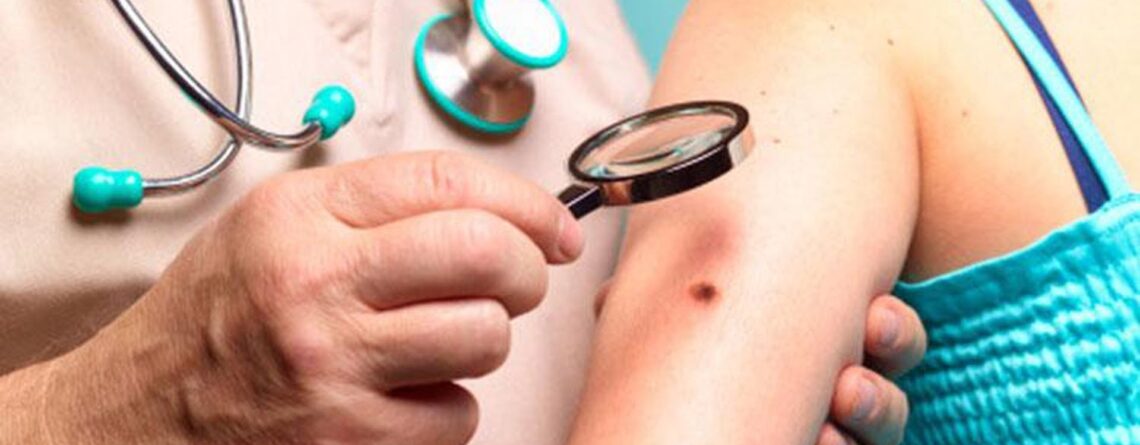
Лікування меланоми залежить від стадії захворювання. Як правило, пацієнтам проводиться хірургічна операція видалення злоякісної пухлини. Більш тяжкі форми захворювання можуть вимагати застосування додаткових методів лікування, включаючи таргетну терапію, хіміотерапію, променеву терапію та/або імунотерапію.
При ранній діагностиці меланоми спостерігаються дуже високі показники виживання. Однак, пухлина може поширюватися на лімфатичні вузли та інші частини тіла, що ускладнює лікування. Тому дуже важливо виявити хворобу на ранніх стадіях.
Статистика останніх років показує збільшення кількості хворих на меланому в дитячому та підлітковому віці. Тим не менш, це захворювання все ще досить рідко зустрічається в цій віковій групі (приблизно 1 дитина на 1 млн.). Найуразливішими віковими групами є діти з 4 до 6 та з 11 до 15 років. На меланому припадає близько 0,3% всіх злоякісних пухлин шкіри у дітей.
Якщо вашій дитині встановлено діагноз меланоми або виникла підозра на дане новоутворення – не гайте часу! Негайно звертайтеся по медичну допомогу до кваліфікованих спеціалістів, які володіють сучасними методиками комплексного лікування меланоми шкіри. Саме такі лікарі працюють у відділенні дитячої онкології багатопрофільного медичного центру Маймонідес. Наша клініка функціонує в тісній та плідній співпраці з найкращими ізраїльськими онкологічними центрами. Кожен окремий випадок ведеться спільно лікуючим лікарем, завідуючим відділенням та відповідальним спеціалістом-онкологом безпосередньо з Ізраїлю. Завдяки злагодженій роботі такої професійної команди нам вдається досягти успіхів навіть у найскладніших випадках.
Кожен пацієнт медичного центру Маймонідес має можливість отримати фінансову допомогу на лікування, адже клініка працює під патронажем благодійного фонду “КЕРЕН ОР ДЛЯ НАШОЇ ДИТИНИ”.
Всі наші лікарі мають високу кваліфікацію та багатий практичний досвід ведення дітей з онкологічними захворюваннями шкіри. Більшість з них неодноразово стажувалися на базі найкращих онкологічних центрів світу, де здобули унікальні знання та практичні вміння. У своїй повсякденній практиці наші фахівці керуються сучасними клінічними рекомендаціями та світовими протоколами лікування, тому в якості надання медичних послуг можна бути абсолютно впевненим.
Однією з найважливіших переваг лікування меланоми шкіри в МЦ Маймонідес є індивідуальний підхід до кожного клінічного випадку. Спеціаліст при складанні плану обстеження та схеми лікування не користується одним шаблоном для всіх, а враховує всі найдрібніші деталі як зі сторони пацієнта, так і з боку його захворювання.
Також одному пацієнту з онкологічним захворюванням допомогу одразу надає ціла мультидисциплінарна команда – онкологи, дерматологи, онкодерматологи, хірурги, променеві терапевти, хіміотерапевти, реабілітологи, пластичні хірурги, психологи та інші вузькопрофільні фахівці у разі необхідності. Таким чином в одному закладі можна отримати всі необхідні медичні процедури, починаючи з етапу діагностики, завершуючи комплексним лікуванням та необхідним обсягом реабілітаційних заходів. Більшість необхідних маніпуляцій можна отримати в межах України. Якщо певне рідкісне діагностичне обладнання або вузький спеціаліст відсутні – пацієнт за згодою батьків скеровується в дочірні медичні центри або ізраїльські клініки-партнери, де гарантовано будуть надані всі необхідні медичні послуги.
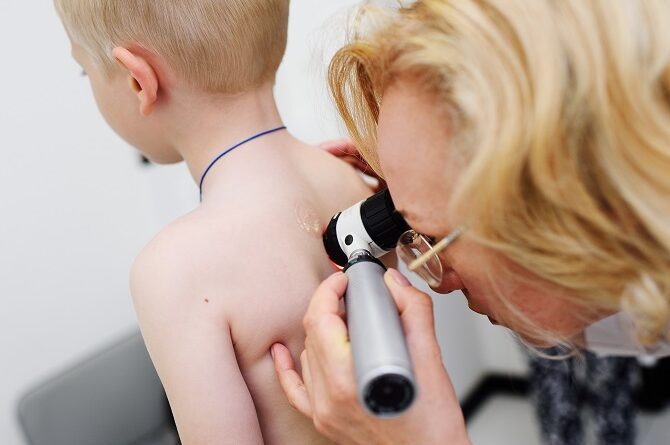
Причини та симптоми меланоми шкіри
Певні чинники можуть збільшувати ризик розвитку меланоми. До них відноситься світла шкіра, схильна до опіків, певні захворювання шкіри, сімейний анамнез меланоми та/або незвичайних родимок, а також вплив сонця та сонячні опіки в анамнезі. Меланома найчастіше зустрічається у підлітків.
Відомі фактори ризику розвитку меланоми шкіри:
- Колір шкіри: для людей з темнішою шкірою ймовірність розвитку меланоми нижче. Власники світлої шкіри, світлого або рудого волосся, світлих очей, які мають схильність до сонячних опіків, входять до групи високого ризику.
- Захворювання шкіри: для людей, що народилися з великими темними плямами на шкірі, які називаються меланоцитарними невусами, ризик розвитку меланоми вищий. Певні вроджені патологічні стани, такі як пігментна ксеродерма, ретинобластома та синдром Вернера також можуть підвищувати ризик.
- Сімейний анамнез: наявність меланоми чи незвичайних родимок у сімейному анамнезі підвищує ризик розвитку захворювання.
- Вплив УФ-випромінювання: ультрафіолетове випромінювання пошкоджує ДНК клітин шкіри. Основне джерело УФ-випромінювання – сонячне світло, іншим джерелом ультрафіолету є солярії. Вплив сонячного світла та використання соляріїв – значні чинники ризику розвитку меланоми.
- Сонячні опіки: у пацієнтів, які перенесли сонячні опіки з утворенням пухирів, ризик розвитку меланоми вищий.
- Променева терапія та перенесені онкологічні захворювання: для пацієнтів, які перенесли променеву терапію, підвищений ризик розвитку меланоми у майбутньому.
- Ослаблений імунітет: низький імунітет через серйозне захворювання або трансплантацію може підвищувати ризик меланоми та інших злоякісних новоутворень.
Ознаки меланоми включають різноманітні зміни на шкірі, які можна помітити неозброєним оком:
- Родимка або утворення на шкірі, яке збільшується у розмірах або змінює свою форму, особливо якщо це відбувається протягом короткого періоду часу.
- Родимка неправильної форми або великого розміру.
- Блідий або червоний вузлик на шкірі.
- Родимка чи вузлик, які супроводжуються свербежем чи кровоточать, покриваються кірочками.
Існує кілька підтипів меланоми:
- Вузлова меланома. Цей тип зустрічається від 15 до 30% всіх меланом. Пухлина може виникати на будь-якій ділянці шкірного покриву у вигляді чорної папули, що виступає, або бляшки, колір якої варіює від перламутрового і сірого до чорного. Іноді новоутворення містить мало пігменту або він і зовсім відсутній, також пухлина може набувати вигляду судинного утворення. Якщо поверхня пухлина не покривається виразками, то вона протікає безсимптомно, але пацієнти все-таки звертаються за допомогою, оскільки пухлина швидко росте.
- Поверхнева меланома. Цей тип становить до 70% всіх меланом. Зазвичай, це безсимптомна пухлина, що виникає найчастіше на шкірі ніг у жінок і на тулубі у чоловіків. Новоутворення зазвичай являє собою інфільтровану бляшку з неправильними обрисами і ділянками світло-коричневого або коричневого кольору, нерідко з червоними, білими, чорними або блакитними плямами на поверхні. Іноді виявляються маленькі зубцеві виїмки по краях разом зі збільшенням розміру або зміною кольору. Характерною гістологічною ознакою є наявність атипових меланоцитів, що проникають у дерму та епідерміс. Ця форма меланоми часто асоціюється мутаціями V600 у гені BRAF.
- Меланома типу злоякісного лентиго. Цей тип становить 5% від усіх меланом. Найчастіше розвивається у літніх людей. Пухлина виникає зі злоякісного лентиго (ластовиння Хатчинсона або меланома in situ – схоже на ластовиння світло-коричневого або коричневого кольору). Утворення зазвичай з’являється на шкірі обличчя або інших відкритих ділянках тіла, які довго піддавалися сонячній інсоляції. На вигляд це безсимптомні плоскі плями або бляшки світло-коричневого або коричневого кольору з неправильними контурами і темнішими коричневими або чорними плямами, нерівномірно розташованими на поверхні новоутворення. При злоякісному лентиго і нормальні, і злоякісні меланоцити розташовані в межах епідермісу. Коли злоякісні меланоцити проникають у дерму, утворення називають лентиго меланома, і пухлина набуває здатності до метастазування. Цей тип меланоми найчастіше асоційований з мутаціями в гені C-kit.
- Акрально-лентигіозна меланома. Цей тип становить від 2 до 10% усіх меланом. Захворюваність, ймовірно, є незалежною від пігментації шкіри, але у зв’язку з тим, що у людей з темним кольором шкіри рідко розвиваються інші форми меланоми, акральна лентигінозна меланома є найбільш поширеною формою меланоми, що виникає у них. Вона виникає на шкірі долонь, підошов та піднігтьової області та має характерні гістологічні риси, подібні до лентиго меланоми. Цей тип меланоми часто супроводжується мутаціями у гені C-kit.
- Шпіцоїдна меланома (меланома з невуса Шпіца). Шпіцоїдна меланома є найпоширенішим типом меланоми серед пацієнтів молодшого віку.
- Безпігментна меланома. Це тип меланоми, яка не виробляє пігмент. Це може бути будь-яка з 4-х основних типів меланом і найчастіше відноситься до невеликих утворень, таких як шпіцоїдна меланома, десмопластична меланома, нейротропна меланома та ін. Зустрічається менше 10% від усіх випадків меланом. Безпігментна меланома може бути рожевого, червоного або легкого світло-коричневого кольору, може мати чіткі межі. Її легко можна сплутати з доброякісними утвореннями або припустити, що це немеланоцитарний рак шкіри, що тим самим призведе до пізньої діагностики та, можливо, гіршого прогнозу.

Методи діагностики меланоми
Діагностикою меланоми, як правила займаються дерматологи, онкологи, онкодерматологи.
Для встановлення діагнозу проводять кілька процедур та досліджень. До них відносяться:
- Вивчення історії хвороби та медичний огляд для отримання відомостей про симптоми, загальний стан здоров’я, перенесені захворювання, сімейний анамнез та інші фактори ризику.
- Огляд шкірних покривів на наявність родимок, вузликів та ділянок шкіри, що мають незвичайний вигляд.
- Біопсія шкіри з метою діагностики меланоми. Потім клітини вивчають під мікроскопом, щоб з’ясувати, чи є вони злоякісними. При біопсії меланоми важливо взяти тканину з глибших шарів шкіри, щоб побачити, наскільки пухлина проростає вглиб шкірного покриву. Цю процедуру повинен проводити дерматолог, який має відповідну кваліфікацію та знання в галузі діагностики меланоми.
Всі матеріали після біопсії ми відправляємо для ревізії в найкращі патогістологічні лабораторії світу (Ізраїль, США, Німеччина), де їх переглядає кваліфікований спеціаліст. Завдяки таким подвійним перевіркам ми точно впевнені в правильності діагнозу та подальшій вибраній лікувальній тактиці. Також після біопсії проводять інноваційні молекулярно-генетичні тести, щоб виявити особливості пухлинних клітин, що дозволяє підібрати найефективнішу схему лікування.
Одним із таких тестів є комплексне геномне профілювання пухлини Foundation One. Це лінійка генетичних тестів для індивідуального підбору таргетного лікування онкологічного захворювання. Це єдині тести, схвалені до застосування FDA (Управління США з контролю якості харчових продуктів та лікарських засобів). Дослідження Foundation One ґрунтується на глибокому аналізі геному пухлини, що дозволяє виявити клінічно значущі мутації та потенційно розширити терапевтичні опції для кожного пацієнта.
Якщо лікарі мають підозри щодо можливого поширення меланоми, можуть знадобитися додаткові аналізи та обстеження. До них відносяться:
- Аналізи крові, включаючи визначення рівня лактатдегідрогенази (ЛДГ), кількість якої в крові може збільшуватись при меланомі.
- Картування та біопсія лімфатичних вузлів з метою оцінки поширення меланоми на сусідні лімфатичні вузли. У ході цієї процедури, яка називається біопсією сторожового лімфатичного вузла, в область вогнища меланоми вводять спеціальну контрастну або радіоактивну речовину. Контрастна речовина проходить лімфатичною системою до першого лімфатичного вузла біля первинної пухлини. Ці лімфатичні вузли можна видалити та оцінити на наявність ознак раку. Це дослідження важливе для визначення стадії розвитку меланоми та складання плану лікування.
- Для визначення ступеня поширення меланоми на інші частини тіла застосовуються методи діагностичної візуалізації. Дослідження проводяться в окремих випадках, залежно від характеристик пухлини та ураження лімфатичних вузлів. Застосовують такі методи діагностичної візуалізації, як КТ, МРТ, ПЕТ-КТ, ПЕТ-МРТ, остеосцинтиграфія.
Після детального обстеження лікар встановлює точний діагноз, визначає стадію хвороби, на основі чого далі складає необхідний план комплексного лікування для кожного пацієнта окремо.
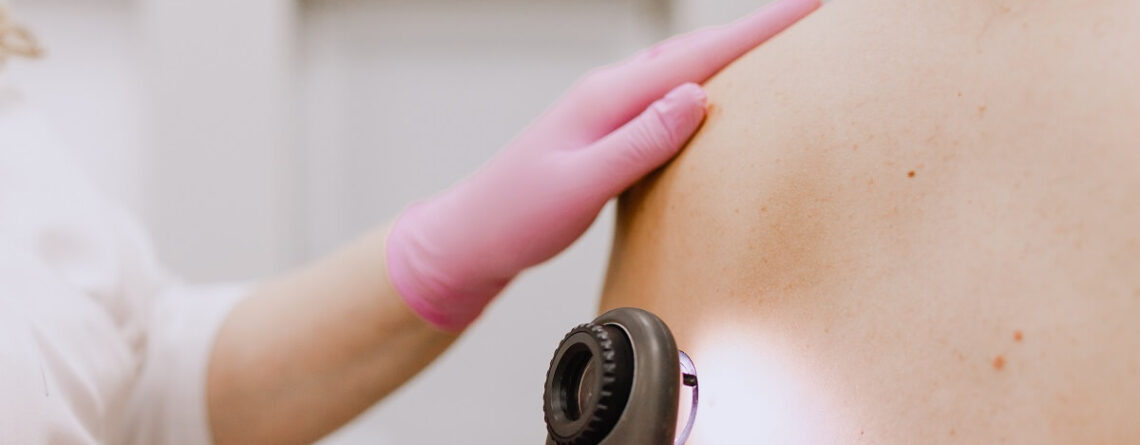
Прогноз при меланомі шкіри
Імовірність одужання при меланомі залежить від кількох факторів:
- Товщина пухлини.
- Розташування пухлини.
- Розповсюдження раку на лімфатичні вузли або інші частини тіла (метастазування) та кількість метастатичних вогнищ.
- Можливість повного видалення пухлини хірургічним шляхом.
- Рівень лактатдегідрогенази (ЛДГ) у крові.
У цілому нині найважливішим чинником, що визначає прогноз, є стадія захворювання. Пацієнти з локалізованою меланомою без ознак поширення мають чудовий прогноз із коефіцієнтом виживання понад 90%. Однак, лікування пацієнтів із захворюванням, яке поширилося на віддалені регіони, складніше.
Визначення стадії меланоми шкіри
Виділяють меланому І або ІІ стадії (меланома шкіри), ІІІ стадії (меланома з поширенням на лімфатичні вузли) або ІV стадії (метастатична меланома).
Чинники, що визначають стадію меланоми:
- Товщина пухлини або глибина вростання меланоми у шкіру.
- Наявність тріщин або порушень цілісності пухлини, що проникають через поверхневий шар шкіри (виразка).
- Розповсюдження пухлини на лімфатичні вузли.
- Розповсюдження пухлини на інші частини тіла.
Стадії меланоми шкіри:
- Стадія 0. Меланома in situ: аномальні меланоцити виявляються лише у зовнішньому шарі шкіри (епідермісі).
- Стадія ІА. Товщина меланоми 1 мм або менше; без виразки.
- Стадія ІВ. Товщина меланоми 1 мм або менше; з виразкою. Товщина меланоми 1-2 мм; без виразки.
- Стадія ІІА. Товщина меланоми 1-2 мм; з виразкою. Товщина меланоми 2-4 мм; без виразки.
- Стадія ІІВ. Товщина меланоми 2-4 мм; з виразкою. Товщина меланоми > 4 мм; без виразки.
- Стадія ІІС. Товщина меланоми > 4 мм; з виразкою.
- Стадія ІІІ. Меланома поширилася на лімфатичні вузли. Лімфатичні вузли можуть групуватися або спаюватися. Рак поширюється на лімфатичну систему на відстань не менше ніж 2 см від первинного вогнища, або пухлини меншого розміру в радіусі 2 см від первинного вогнища.
- Стадія IV. Меланома поширилася на інші частини тіла, включаючи легені, печінку, головний мозок, кістки, м’які тканини або віддалені ділянки шкіри.
Лікування меланоми залежить від її розташування, особливостей пухлини (генетичних змін та результатів гістологічного дослідження) та стадії захворювання. В кожному окремому випадку лікар складає індивідуальну програму комплексного лікування, яка буде найефективнішою у конкретного пацієнта з урахуванням усіх персоналізованих даних.
Сучасне лікування меланоми шкіри
Лікування меланоми залежить від її розташування, особливостей пухлини (генетичних змін та результатів гістологічного дослідження) та стадії захворювання. В кожному окремому випадку лікар складає індивідуальну програму комплексного лікування, яка буде найефективнішою у конкретного пацієнта з урахуванням усіх персоналізованих даних.
Хірургічна операція – основний метод лікування меланоми. Меланома може проростати через кілька шарів шкіри. Щоб видалити пухлину повністю, може знадобитися видалення великої ділянки шкіри навколо меланоми. Для закриття рани пацієнту може бути необхідна пересадка шкіри. Крім того, може знадобитися біопсія та видалення лімфатичних вузлів (дисекція). Пацієнтам з локалізованими пухлинами (I та II стадії) без поширення може бути достатньо лише хірургічної операції. Якщо меланома поширилася на лімфатичні вузли або інші частини тіла, необхідне застосування додаткових методів лікування, включаючи імунотерапію та/або хіміотерапію, променеву терапію.
В імунотерапії власна імунна система пацієнта використовується для знищення ракових клітин. Досліджено використання ряду імунотерапевтичних засобів для лікування меланоми. Деякі препарати блокують сигнали, що контролюють ріст ракових клітин. Інші агенти використовують спеціальні білки, які приєднуються до ракових клітин таким чином, щоб імунні клітини могли розпізнавати та знищувати рак.
Імунотерапія з використанням антитіл до рецептора 1 запрограмованої клітинної смерті (PD-1) (пембролізумаб та ніволумаб) покращує виживання у пацієнтів з метастатичною меланомою. Ці препарати пригнічують рецептори PD-1, що послаблює реакцію Т-лімфоцитів ефекторів проти раку.
Іпілімумаб (моноклональні антитіла до цитотоксичних Т-лімфоцит-асоційованим антигенам 4 [CTLA-4]) – ще одна форма імунотерапії, яка також може збільшити тривалість життя пацієнтів. Препарати запобігають анергії Т-лімфоцитів, тим самим вивільняючи імунну систему для протидії раковим клітинам.
У рамках таргетної терапії препарати цілеспрямовано впливають на специфічні цілі у пухлинних клітинах, такі як гени та білки. У деяких пацієнтів з меланомою знаходять зміни в гені BRAF. Це заставляє клітини синтезувати аномальний білок. Інгібітори гену BRAF включають препарати вемурафеніб, дабрафеніб та інгібітори білка МЕК (траметиніб, кобіметиніб). Приблизно половина випадків меланоми пов’язана з мутацією BRAF, і для таких пацієнтів таргетна терапія може бути дуже ефективною.
Для лікування метастатичної меланоми можна застосовувати хіміотерапію. Однак, меланому не завжди лікують хіміотерапією. Залежно від місця розташування пухлини та стадії захворювання використовується системна або регіональна хіміотерапія. Системна хіміотерапія впливає на весь організм. Препарати можна вводити внутрішньовенно або перорально. Регіональна хіміотерапія діє переважно на злоякісні клітинах в певній ділянці шкіри.
Для лікування меланоми, яка поширилася на лімфатичні вузли або інші частини тіла, такі як мозок, пацієнт може отримувати променеву терапію.
Для лікування меланоми останньої стадії за кордоном використовують імунотерапію за протоколом TIL – tumour-infiltrating lymphocytes (лімфоцити, що інфільтрують пухлину). TIL-терапія заснована на виділенні пухлинно-специфічних лімфоцитів. Це білі кров’яні клітини, які відповідають за імунітет. У ході лікування з пухлинної тканини одержують власні лімфоцити людини. Вони знаходяться всередині меланоми, оскільки мігрують у пухлинний осередок для боротьби з онкологічним захворюванням. Наступним етапом стає активація цих клітин та їх розмноження у лабораторних умовах. Потім клітини знову вводять в організм пацієнта. Метод поєднують із хіміотерапією. Використання хіміопрепаратів дозволяє уникнути супресивного впливу власного імунітету на введені лейкоцити. Застосовують ліки, що не пригнічують кістковий мозок. Сьогодні TIL використовується при кількох видах раку. Найбільших успіхів вдалося досягти у лікуванні меланоми. У деяких пацієнтів, навіть з метастазуючими пухлинами, вдається досягти повної регресії новоутворення та всіх метастазів.
У кожному окремому випадку рішення про комбінацію тих чи інших методик лікування приймається спільно командою спеціалістів. Завдяки такому підходу нам вдається досягти високого рівня виживання пацієнтів, навіть у найскладніших випадках. Для лікування епендимоми залучаються вузькопрофільні експерти, які тісно взаємодіють між собою. Постійна комунікація дозволяє швидко та ефективно приймати рішення щодо коригування схеми лікування, якщо в цьому виникає термінова необхідність, відстежувати результати операції та стан здоров’я маленького пацієнта.